
L'ACTUALITÉ EN CANCÉROLOGIE VUE PAR GUSTAVE ROUSSY
Newsletter #3 - décembre 2020
Gynécologie
La vaccination contre les papillomavirus humains (HPV) réduit drastiquement le risque de cancer invasif du col de l’utérus
Maria Kfoury.

Plus de 95 % des cancers du col de l’utérus sont causés par une infection au papillomavirus humains (HPV). Plusieurs essais randomisés ont confirmé l’efficacité des vaccins contre l’HPV dans la prévention des lésions pré-cancéreuses (lésions intra-épithéliales de haut grade et carcinomes in situ) comparé à un placebo1. Le temps de latence entre l’infection HPV et le développement de cancer invasif du col de l’utérus étant >10 ans, aucun essai n’a pu évaluer à ce jour l’impact du vaccin sur le risque de cancers invasifs du col de l’utérus.
Ces vaccins sont proposés dans plusieurs pays depuis 15 ans. Grâce à ce recul, nous disposons pour la 1re fois de données de vraie vie confirmant l’efficacité des vaccins HPV à réduire l’incidence de cancers invasifs du col utérin. Une étude a été menée à partir du registre national suédois sur une population de 1 672 983 filles et femmes âgées de 10 à 30 ans afin d’évaluer l’association entre la vaccination HPV et le risque de cancer invasif du col sur la période de 2006 à 2017. Cette étude publiée dans le New England Journal of Medicine2 a mis en évidence une diminution significative de l’incidence de cancers invasifs du col de l’utérus chez les vaccinées comparativement aux non-vaccinées en analyse multivariée (ratio d’incidence 0.37 ; 95 % CI, 0.21-0.57). Le ratio d’incidence était particulièrement réduit chez les femmes vaccinées avant l’âge de 17 ans : 0.12 (95 % CI, 0-0.34) confirmant la meilleure efficacité du vaccin si réalisée avant l’exposition virale.
Actuellement la couverture vaccinale contre les HPV en France reste insuffisante (<25 %) et l’une des plus faible au monde (par rapport à 80 % en Suède ou en Australie, par exemple). Le plan cancer 2014-2019 avait fixé un objectif de couverture vaccinale de 60 %.
L’INCa recommande la vaccination contre les HPV pour toutes les filles âgées de 11 à 14 ans avec un rattrapage entre 15 et 19 ans révolus. A partir du 1er Janvier 2021, cette recommandation sera étendue à tous les garçons âgés de 11 à 14 ans.
Références :
- Joura E, Giuliano A, Iversen O, Bouchard C, Mao C, Mehlsen J et al. A 9-Valent HPV Vaccine against Infection and Intraepithelial Neoplasia in Women. New England Journal of Medicine. 2015;372(8):711-723. doi: 10.1056/NEJMoa1405044
- Lei J, Ploner A, Elfström K, Wang J, Roth A, Fang F et al. HPV Vaccination and the Risk of Invasive Cervical Cancer. New England Journal of Medicine. 2020;383(14):1340-1348. doi: 10.1056/NEJMoa1917338
Sénologie
Toutes les femmes ayant un diagnostic de lésion atypique du sein doivent-elles être opérées ? Résultats de l’étude Nomat et perspectives.
Anna Ilenko, Benjamin Verret.

Le dépistage mammographique, associé aux progrès des connaissances et des traitements, ont permis une amélioration significative du pronostic du cancer du sein. Toutefois, le dépistage organisé est actuellement questionné, entre autres à cause du potentiel de sur-diagnostic et, a fortiori de sur-traitement de certains cancers peu évolutifs mais aussi de pathologies bénignes « à risque », notamment les lésions atypiques.
Les lésions mammaires atypiques regroupent de multiples lésions telles que les hyperplasies (canalaires (HCA) ou lobulaires (HLA)) atypiques, les carcinomes lobulaires in situ, et les cicatrices radiaires. Les recommandations internationales proposent le plus souvent une exérèse chirurgicale de ces lésions.
Nomat (NOMogram for ATypia) est un modèle mathématique de prédiction du risque de cancer lors de la chirurgie en cas de lésions atypiques mammaires développé à Gustave Roussy1. La validation prospective de ce modèle a été réalisée dans une étude multicentrique prospective française financée par le PHRC et promue par Gustave Roussy2, dans laquelle 287 femmes ont été incluses. Les résultats montrent qu’en utilisant le modèle Nomat, 8 % des femmes présentant une lésion atypique dans l’étude (dont 54 % de celles avec une hyperplasie canalaire atypique, la plus prévalente) pourraient éviter la chirurgie avec un risque très faible de « rater » un cancer. Les études complémentaires sur l’impact psychologique de ces situations de « lésions à risque » et leur prise en charge, ainsi que les études translationnelles sur cette collection unique prospective multicentrique, sont en cours. L’ensemble de ces données pourraient modifier la prise en charge des femmes présentant une lésion mammaire atypique dans les années qui viennent.
Le nouveau programme Interception de Gustave Roussy qui débute au premier trimestre 2021, prendra en charge les personnes à haut risque de cancer. Un parcours de soins spécifique sera dédié aux femmes présentant ou ayant présenté une lésion atypique mammaire, qui permettra d’éclairer leur prise de décision sur chirurgie versus surveillance, de leur proposer des mesures de réduction de leur risque dans un cadre standard et de recherche, ainsi qu’un dépistage personnalisé.
Références :
- Uzan, C., Mazouni, C., Ferchiou, M. et al. A Model to Predict the Risk of Upgrade to Malignancy at Surgery in Atypical Breast Lesions Discovered on Percutaneous Biopsy Specimens. Ann Surg Oncol. 20:2850–7, 2013.. doi: 10.1245/s10434-013-2989-3
- Uzan, C., Mazouni, C., Rossoni, C. et al. Prospective Multicenter Study Validate a Prediction Model for Surgery Uptake Among Women with Atypical Breast Lesions. Ann Surg Oncol. 2020 Sep, ahed of print. doi: 10.1245/s10434-020-09107-z
- Le programme Interception à Gustave Roussy
Essais précoces
Cibler ATR dans les tumeurs avec défaut d’ATM semble prometteur
Daphné Morel, Loïc Verlingue.
Pour cibler spécifiquement une anomalie moléculaire présentée par une cellule tumorale, il existe deux grands concepts thérapeutiques. L’un ou l’autre sera préféré en fonction du type d’anomalie présenté par la tumeur :
- en cas de gain de fonction : un inhibiteur dirigé directement contre la protéine dérégulée sera préféré.
- en cas de perte de fonction : l’idée sera de cibler une voie moléculaire annexe, qui sera surexprimée dans la tumeur en réponse à la première fonction perdue. C’est le concept de létalité synthétique (cf. figure).
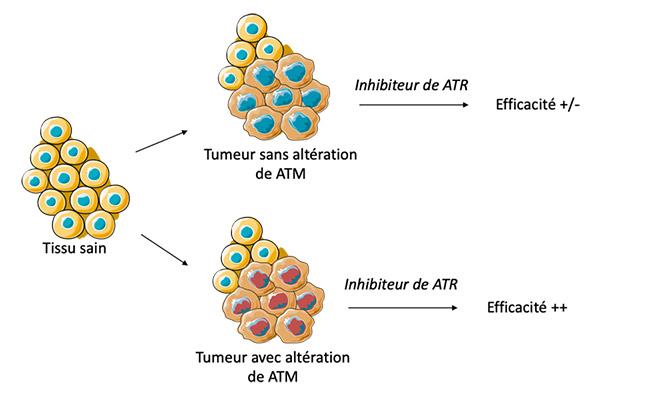
Les résultats d’un essai clinique de phase I (d’escalade de dose, première administration à l’homme), récemment publiés dans Cancer Discovery, semblent encourageants sur la tolérance et l’efficacité d’un inhibiteur d’ATR (BAY 1895344) chez des patients présentant un cancer solide à un stade avancé, et notamment en cas de perte de fonction d’ATM. Ceci suggère une relation de létalité synthétique entre l’inhibition d’ATR et la perte tumorale d’ATM. ATM et ATR sont deux protéines majoritairement impliquées dans la réparation des cassures de l’ADN. Lorsqu’ATM est altéré dans une cellule tumorale, alors cette cellule a nécessairement besoin qu’ATR fonctionne pour éviter d’accumuler des dommages sur son ADN, ce qui pourrait mener à sa mort.
C’est la première fois qu’un inhibiteur d’ATR, administré en monothérapie, induit des réponses cliniques aussi prolongées (4 réponses partielles sur 20 patients évaluables - durée médiane de réponse : 315,5 jours), y compris chez des patients lourdement prétraités (jusqu’à onze lignes de traitements). Les réponses partielles ont toutes été obtenues chez des patients présentant une altération d’ATM ; les patients avec un défaut de BRCA1 ou BRCA2 ont présenté une maladie stable, parfois sur plus d’un an, ou une progression comme meilleure réponse. Au-delà de son efficacité, ce composé s’est montré correctement toléré, avec une toxicité principalement hématologique et spontanément résolutive à l’interruption du traitement ou à la réduction de sa dose.
Actuellement, quelques essais ouverts au Ditep exploitent ce concept de létalité synthétique, y compris avec un inhibiteur d’ATR ; mais aussi par exemple avec des modificateurs de l’épigénétique, soulignant la diversité des mécanismes d’action actuellement en cours d’évaluation, que ce soit en oncologie solide ou en hématologie.
Références :
First-in-Human Trial of the Oral Ataxia Telangiectasia and Rad3-Related Inhibitor BAY 1895344 in Patients with Advanced Solid Tumors. Yap TA, Tan DS, Terbuch A, Caldwell R, Guo C, Goh BC, Heong V, Haris NRM, Bashir S, Drew Y, Hong DS, Meric-Bernstam F, Wilkinson G, Hreiki J, Wengner AM, Bladt F, Schlicker A, Ludwig M, Zhou Y, Liu L, Bordia S, Plummer R, Lagkadinou E, de Bono JS. Cancer Discov. 2020 Sep 28:CD-20-0868. doi: 10.1158/2159-8290.CD-20-0868.
Références :
First-in-Human Trial of the Oral Ataxia Telangiectasia and Rad3-Related Inhibitor BAY 1895344 in Patients with Advanced Solid Tumors. Yap TA, Tan DS, Terbuch A, Caldwell R, Guo C, Goh BC, Heong V, Haris NRM, Bashir S, Drew Y, Hong DS, Meric-Bernstam F, Wilkinson G, Hreiki J, Wengner AM, Bladt F, Schlicker A, Ludwig M, Zhou Y, Liu L, Bordia S, Plummer R, Lagkadinou E, de Bono JS. Cancer Discov. 2020 Sep 28:CD-20-0868. doi: 10.1158/2159-8290.CD-20-0868.
Recherche
L’absence de XPC augmente les risques de cancers hématologiques associés à la présence d’un phénotype mutateur et de signatures mutationnelles spécifiques
Sergey Nikolaev, Pierre Laplante.
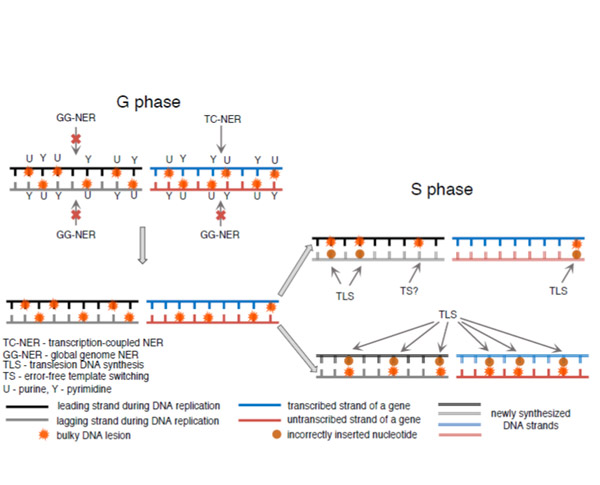
De récentes études ont démontré que des patients possédant une maladie génétique rare, le Xeroderma Pigmentosum de type C (XP-C) ou maladie des enfants de la lune, caractérisée par le dysfonctionnement constitutif de la réparation de l'ADN par excision de nucléotides (NER), ont un risque de leucémie considérablement augmenté.
Le NER est un système responsable de la réparation parfaite des dommages à l’ADN déformant la double hélice, pouvant causer un arrêt des fourches de réplication et de la machinerie transcriptionnelle. Il existe deux types de NER, celui réparant les lésions sur l’ensemble du génome (GG-NER) et celui réparant les lésions bloquant la transcription des gènes activement transcrits (TC-NER). L’absence de XPC n’impacte que le GG-NER, tandis que le TC-NER reste fonctionnel.
Les mécanismes génétiques des cancers non-cutanés chez les patients XP-C restent encore inexplorés. Dans ce but, une étude a été menée par l’équipe de Sergey Nikolaev de l’unité Inserm U981 à Gustave Roussy analysant les génomes de tumeurs non-cutanées XP-C, incluant six leucémies et deux sarcomes. Il a pu être observé une signature mutationnelle unique et un taux de mutations 25 fois plus élevé dans les leucémies XP-C comparé aux leucémies sporadiques. De plus, il a été mis en évidence une réduction frappante des mutations émergeant des purines (adénines et guanines) sur le brin transcrit des gènes, ce qui sont compatibles avec des mutations prenant leurs origines dans des lésions volumineuses affectant les purines. Toutes les tumeurs XP-C étudiés ont montré une signature mutationnelle ressemblant à la signature Cosmic n°8 et différente de celle trouvé dans les tumeurs sporadiques du même type. Conformément à une perte fonctionnelle du GG-NER, cette signature est significativement réduite sur les brins matrice des gènes activement transcrits. La signature Cosmic n°8 a précédemment été rapportée comme ne participant que très peu aux processus mutationnels de certains types de cancers sporadiques, notamment les cancers du sang, les sarcomes ainsi que les cancers du sein. En revanche, elle a été observée prédominante dans des organoïdes déficients pour le NER.
La leucémie n’est en général pas associée à un phénotype mutateur, ou à la signature Cosmic n°8, il n’y avait donc aucune raison de suspecter une augmentation des dommages à l’ADN dans les cellules sanguines. Cependant, les résultats suggèrent l’existence d’un équilibre entre la formation et la réparation des lésions volumineuses de l’ADN par le GG-NER dans les cellules, qui est perturbée chez les patients XP-C.
Ces observations ont non seulement permis d’expliquer le risque élevé de leucémies chez les patients Xeroderma Pigmentosum de type C, mais également de dévoiler les dommages subis par les purines, et le rôle du NER dans la mutagenèse, dans les cellules sanguines humaines.
Référence :
Yurchenko, A.A., Padioleau, I., Matkarimov, B.T. et al. XPC deficiency increases risk of hematologic malignancies through mutator phenotype and characteristic mutational signature. Nat Commun 11, 5834 (2020). doi: 10.1038/s41467-020-19633-9
Hématologie
Nouveaux traitements contre les leucémies aiguës myéloïdes chez les seniors
Jean-Baptiste Micol.
Une combinaison de deux molécules, azacytidine et vénétoclax, fait la preuve de son efficacité dans la prise en charge des patients âgés souffrant de leucémie aiguës myéloïdes. Et d’autres associations sont attendues.
Le développement d'agents hypométhylants (i.e. azacytidine, décitabine) avait fait espérer un traitement efficace des leucémies aiguës myéloïdes des sujets âgés. Malheureusement, malgré des tentatives d’association avec de nouvelles molécules, la survie de ces patients restait médiocre.
L’étude Viale-A, publiée dans le NEJM en août 2020, comparant l’azacytidine sous-cutanée seule à son association avec un inhibiteur de BCL2 per os, le vénétoclax, montre que cette association améliore la survie globale (14,7 mois versus 9,6 mois, HR = 0,66) chez des patients non éligibles à la chimiothérapie intensive (âge médian de 76 ans). La combinaison azacytidine-vénétoclax permet de multiplier par deux l’indépendance transfusionnelle (59,8 % vs 35,2 %), le taux de rémission complète composite (66,4 % vs 28,3 %) et la vitesse d’obtention de cette rémission (1,3 mois vs 2,8 mois). L’effet secondaire principal de la combinaison est la neutropénie fébrile (30 % vs 10 %) mais celle-ci reste gérable puisqu’elle n’engendre pas davantage d’arrêts de traitement. Au vu de ces résultats, l’association azacytidine-vénétoclax va probablement devenir le traitement de référence pour les seniors atteints de leucémie aiguë myéloïde.
Ce bénéfice semble profiter à tous les groupes pronostiques et plus particulièrement au sous-groupe de patients avec des mutations des gènes IDH1 et IDH2. Des inhibiteurs spécifiques de l’IDH muté (ivosidénib pour l’IDH1 ou énasidenib pour l’IDH2) peu toxiques et efficaces en monothérapie sont en cours de développement, ainsi que d’autres molécules comme le tamibarotene (SY-1425) dont les premiers résultats ont été présentés au congrès américain d’hématologie (ASH 2020) par le Dr de Botton, faisant espérer de nouvelles associations encore plus prometteuses pour l’avenir.
Ceci est en phase avec la volonté du département d’Hématologie de Gustave Roussy de faciliter l’accès à l’innovation thérapeutique des seniors.
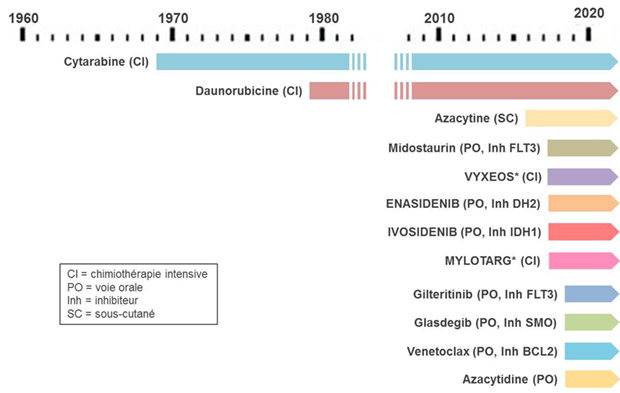
Développement thérapeutique dans les LAM
Références :
- CD DiNardo et al, Azacitidine and Venetoclax in Previously Untreated Acute Myeloid Leukemia N Engl J Med, 2020 Aug 13;383(7):617-629, doi: 10.1056/NEJMoa2012971.
- CD DiNardo et al, Mutant Isocitrate Dehydrogenase 1 Inhibitor Ivosidenib in Combination With Azacitidine for Newly Diagnosed Acute Myeloid Leukemia J Clin Oncol. 2020 Oct 29;JCO2001632 doi: 10.1200/JCO.20.01632. Online ahead of print.
- De Botton et al, 112 SY-1425, a Potent and Selective RARα Agonist, in Combination with Azacitidine Demonstrates a High Complete Response Rate and a Rapid Onset of Response in RARA-Positive Newly Diagnosed Unfit Acute Myeloid Leukemia (abstract # 134600)
Neuro-oncologie
Capri, quand le télé-suivi des patients porteurs de tumeurs cérébrales malignes améliore leur prise en charge

La question de l’impact sur la survie et la qualité de vie d’un suivi spécifique des patients atteints de tumeurs cérébrales est d’actualité, de par leurs symptômes propres (confusion, problèmes de concentration et de mémoire), leur adhérence très variable aux thérapeutiques, en particulier orales, ainsi que par l’intérêt d’anticiper une aggravation neurologique quasi-inévitable dans le temps malgré les traitements délivrés.
A Gustave Roussy, le dispositif Capri (pour CAncérologie, Parcours, Région, Ile-de-France) a été déployé en 2016, pour accompagner tous les patients sous traitement anti-cancéreux oral par un télé-suivi spécifique, avec des infirmières de coordination et une plateforme numérique dédiée, disponible à la fois pour les patients, mais aussi pour les professionnels de santé (hospitaliers ou de ville). Son impact positif a été démontré pour l’ensemble de la cohorte des 609 patients, via une étude de phase III randomisée présentée au congrès de l’Asco 20201. Le critère principal de l’étude correspondant à la dose intensité relative était significativement plus élevé dans le bras Capri par rapport au suivi standard (93,4 % vs 89,4 %).
Le sous-groupe des 51 patients porteurs de tumeurs cérébrales inclus de 2016 à 2019 a été analysé et les résultats présentés au congrès de l’Esmo Asia (novembre 2020), illustrant l’impact positif tout particulier d’un dispositif de télé-suivi sur cette population de patients fragiles. Tous facteurs pronostiques comparables par ailleurs (âge et état général, proportion de Gliomes de grade 4 versus 3), les patients du bras « intervention Capri » ont clairement bénéficié de cette aide dédiée, avec significativement moins de passages aux urgences, un accès aux soins de support plus rapide et une meilleure « expérience-patient » globale. Il est logiquement prévu de prolonger cette démarche, en l’enrichissant de l’expérience et de la collaboration active des proches et des aidants.
Référence :
1. Olivier Mir, Marie Ferrua, Aude Fourcade, Delphine Mathivon, Adeline Duflot-Boukobza, Sarah Naomie Dumont, Eric Baudin, Suzette Delaloge, David Malka, Laurence Albiges, Patricia Pautier, Caroline Robert, David Planchard, Stéphane de Botton, François Lemare, Marilene Guillet, Vanessa Puglisi, May Abbas, Mario Di Palma, and Etienne Minvielle. J Clin Oncol 38: 2020 (suppl; abstr 2000), doi: 10.1200/JCO.2020.38.15_suppl.2000
Gynécologie
Olaparib plus Bevacizumab en maintenance après chimiothérapie, un nouveau standard dans le cancer de l’ovaire déficient en recombinaison homologue (HRD) en 1re ligne.
Maria Kfoury.
L’étude PAOLA-1/ENGOT-ov251 est un essai académique international promu par le groupe coopérateur français, et auquel l’équipe d’onco-gynécologie de Gustave Roussy a largement contribué, qui a mené à une nouvelle autorisation de mise sur le marché pour l’association olaparib et bevacizumab chez des patientes avec un cancer de l’ovaire HRD (déficient en recombinaison homologue).
La prise en charge du cancer de l’ovaire (CO) avancé repose sur une chirurgie d’exérèse, une chimiothérapie à base de platine, et Bevacizumab suivi de Bevacizumab en maintenance. Les défauts de réparation de l'ADN par la recombinaison homologue (RH), liés à des mutations d’un des gènes BRCA1/2 ou à d'autres altérations sont présents dans environ 50% des CO de haut grade2. L'inhibiteur de PARP, Olaparib a déjà démontré un bénéfice important en traitement de maintenance après une 1re ligne de chimiothérapie dans le CO associé à une mutation de BRCA 1/2 (BRCAm)3. Les inhibiteurs de PARP (iPARP) ont également démontré une efficacité dans les rechutes sensibles au platine (quel que soit le statut BRCA) et une potentielle synergie avec un anti-angiogénique.
L’étude internationale de phase III Paola, visait donc à évaluer le bénéfice d’ajouter l’olaparib au bevacizumab en traitement d’entretien de 1ere ligne chez des patientes avec un cancer de l’ovaire avancé de haut grade qu’il soit muté BRCA1/2 ou non. Des analyses en sous-groupes étaient programmées selon le statut HRD (déficitaire en recombinaison homologue) défini comme une mutation BRCA1/2, ou une instabilité génomique selon le score MYRIAD.
Avec 806 patientes randomisées, l’étude Paola-1 est positive sur son objectif primaire, la survie sans progression médiane (SSPm) : 22,1 mois dans le groupe Olaparib plus Bevacizumab versus 16,6 mois dans le groupe Placebo plus Bevacizumab, (HR 0,59; IC 95 % 0,49-0,72; P <0,001).
Mais l’analyse en fonction du profil moléculaire rapporte un message important puisque le bénéfice est en fait limité aux patientes avec une tumeur HRD, qu’elle soit BRCAm (HR 0,31; IC 95 % 0.2-0,47) ou non-BRCAm mais avec une instabilité génomique (HR 0,43 IC 95 % 0,28-0,66). En revanche, les patientes avec un cancer sans mutation BRCA1/2 ni instabilité génomique ne bénéficient pas du tout de l’ajout de l’iPARP au bevacizumab. Les événements indésirables correspondaient aux profils de sécurité établis de l'Olaparib et du Bevacizumab.
Ces résultats ont conduit à l’approbation de l’association Olaparib plus Bevacizumab en maintenance de 1re ligne chez les patientes avec un cancer de l’ovaire de haut grade en réponse à la chimiothérapie et HRD (défini comme une mutation BRCA1/2 ou une instabilité génomique) par les autorités européennes et américaines.
L’urgence aujourd’hui est de valider un test académique pour identifier ces tumeurs HRD. Plusieurs chercheurs à travers l’Europe travaillent dans ce sens, et l’équipe de recherche du Dr Leary à Gustave Roussy a développé un test fonctionnel d’HRD qui sera testé sur les tumeurs de l’essai Paola.
Références :
- Ray-Coquard I, Pautier P, Pignata S, et al. Olaparib plus Bevacizumab as First-Line Maintenance in Ovarian Cancer. New England Journal of Medicine. 2019;381(25):2416-2428. doi:10.1056/NEJMoa1911361
- Cancer Genome Atlas Research Network. Integrated genomic analyses of ovarian carcinoma. Nature. 2011;474(7353):609-615. doi:10.1038/nature10166
- Moore K, Colombo N, Scambia G, et al. Maintenance Olaparib in Patients with Newly Diagnosed Advanced Ovarian Cancer. N Engl J Med. 2018;379(26):2495-2505. doi:10.1056/NEJMoa1810858
- Ledermann J, Harter P, Gourley C, et al. Olaparib maintenance therapy in patients with platinum-sensitive relapsed serous ovarian cancer: a preplanned retrospective analysis of outcomes by BRCA status in a randomised phase 2 trial. Lancet Oncol. 2014;15(8):852-861. doi:10.1016/S1470-2045(14)70228-1
- Friedlander M, Matulonis U, Gourley C, et al. Long-term efficacy, tolerability and overall survival in patients with platinum-sensitive, recurrent high-grade serous ovarian cancer treated with maintenance olaparib capsules following response to chemotherapy. Br J Cancer. 2018;119(9):1075-1085. doi:10.1038/s41416-018-0271-y
- Liu JF, Barry WT, Birrer M, et al. Overall survival and updated progression-free survival outcomes in a randomized phase II study of combination cediranib and olaparib versus olaparib in relapsed platinum-sensitive ovarian cancer. Ann Oncol. 2019;30(4):551-557. doi:10.1093/annonc/mdz018
Covid-19
Le Tocilizumab dans le traitement de la pneumopathie Covid-19 : la controverse est-elle réglée ?
Fanny Pommeret.
Dès les premières semaines de la pandémie Covid-19, de nombreux traitements potentiels de l’infection au SARS-Cov2 ont été testés avec de grands espoirs :
- les antiviraux classiques, comme l’association Lopinavir/Ritonavir ou le Remdesevir,
- les traitements pouvant bloquer l’orage cytokinique, relargage massif de cytokines induit par le système immunitaire inné, induisant une hyperinflammation pulmonaire.
Le Tocilizumab est un anticorps monoclonal bloquant le récepteur de l’Interleukine 6, déjà utilisé dans la polyarthrite rhumatoïde. Gustave Roussy a publié, en avril 2020, le premier cas d’un patient traité par Tocilizumab pour une pneumopathie Covid-19 sévère avec une amélioration spectaculaire de ses paramètres cliniques et biologiques1.
De nombreuses études avec des méthodologies variables, ont ensuite été publiées, avec des résultats discordants. Trois grandes études ont été publiées dans le JAMA Internal Medicine d’octobre 2020.
- L’étude RCT-TCZ-Covid-192, étude prospective contrôlée randomisée italienne, incluant 126 patients hospitalisés présentant une pneumopathie Covid-19, oxygénorequérants. La mortalité à J30 est comparable dans les deux groupes (3,3 % dans le groupe Tocilizumab vs 1,6 % dans le groupe soins de support exclusifs ; RR 2,10; 95 % CI, 0.20-22.6).
Les critères d’exclusion étaient très stricts, expliquant la mortalité inhabituellement basse pour des patients hospitalisés.
- L’étude française Corimuno-Toci-13, à laquelle Gustave Roussy a participé, a randomisé 131 patients nécessitant une oxygénothérapie à faible débit. Cette étude est tout juste positive sur le critère principal choisi, la survie sans ventilation non-invasive (ventilation à haut débit d’oxygène, nécessitant une surveillance accrue) ou ventilation mécanique (nécessitant une intubation) à J14. Cependant, elle est négative sur la survie à J28, critère recommandé dans les études thérapeutiques pour la Covid-19, avec un HR à 0.92 (95 % CI 0.33-2.53).
- La grande étude rétrospective américaine Stop-Covid4, a étudiée 3 924 patients avec une pneumopathie Covid-19, ayant nécessité un transfert en réanimation, dont 433 traités par Tocilizumab. La mortalité à 30 jours était de 27,5 % dans le groupe Tocilizumab versus 37,1 % dans le groupe comparateur soit une différence de risque de 9,6 % (95 % CI 3.1 % - 16 %). Les patients traités par Tocilizumab étaient plus jeunes, avec moins de co-morbidités, et des paramètres inflammatoires et une hypoxémie plus élevés. Ces différences ont été prises en compte grâce à des scores de propension, mais limitent la portée de cette étude.
Trois autres grandes études randomisées, Empacta5, Covacta6, ainsi que l’étude de Stone7, parue dans le NEJM de décembre, sont aussi négatives.
A ce jour, ces essais ne permettent pas de retenir l’utilisation du Tocilizumab en routine. Les études permettant de préciser le profil des patients répondeurs au Tocilizumab sont donc attendues avec impatience.
Références :
- Michot JM, Albiges L, Chaput N, et al. Tocilizumab, an anti-IL-6 receptor antibody, to treat COVID-19-related respiratory failure: a case report. Ann Oncol. 2020;31(7):961-964. doi:10.1016/j.annonc.2020.03.300
- Salvarani C, Dolci G, Massari M, et al. Effect of Tocilizumab vs Standard Care on Clinical Worsening in Patients Hospitalized With COVID-19 Pneumonia: A Randomized Clinical Trial. JAMA Intern Med. Published online October 20, 2020. doi:10.1001/jamainternmed.2020.6615
- Hermine O, Mariette X, Tharaux P, et al. Effect of Tocilizumab vs Usual Care in Adults Hospitalized With COVID-19 and Moderate or Severe Pneumonia: A Randomized Clinical Trial. JAMA Intern Med. Published online October 20, 2020. doi:10.1001/jamainternmed.2020.6820
- Gupta S, Hayek SS, Wang W, et al. Factors Associated With Death in Critically Ill Patients With Coronavirus Disease 2019 in the US. JAMA Intern Med. 2020;180(11):1436–1446. doi:10.1001/jamainternmed.2020.3596
- F Hoffman-La Roche Ltd. Roche provides an update on the phase III COVACTA trial of Actemra/RoActemra in hospitalised patients with severe COVID-19 associated pneumonia. Published July 29, 2020. Accessed September 19, 2020.
- F Hoffman-La Roche Ltd. Roche’s phase III EMPACTA study showed Actemra/RoActemra reduced the likelihood of needing mechanical ventilation in hospitalised patients with COVID-19 associated pneumonia. Published September 18, 2020
- Stone JH et al. Efficacy of tocilizumab in patients hospitalized with Covid-19. New Eng J Med 2020 Dec 10. doi: 10.1056/NEJMoa2028836
Quiz
Avez-vous bien lu ce second numéro de la newsletter Good to Know ?
Abonnez-vous à la newsletter Good to Know
Ne manquez pas les prochains numéros de la newsletter Good to Know : abonnez-vous !
Crédits photos : Adobe Stock, Gustave Roussy.
